VÉRTIGO Y EQUILIBRIO
 El oído es el órgano de la audición y también uno de los órganos que contribuyen al mantenimiento de nuestra orientación espacial y de nuestro equilibrio. Más concretamente el oído es el órgano receptor de los estímulos sonoros y de los estímulos resultantes de los movimientos de la cabeza (p.e., giros, desplazamientos), ambos percibidos por receptores especializados localizados en el oído interno sensibles a cada uno de dichos estímulos.
El oído es el órgano de la audición y también uno de los órganos que contribuyen al mantenimiento de nuestra orientación espacial y de nuestro equilibrio. Más concretamente el oído es el órgano receptor de los estímulos sonoros y de los estímulos resultantes de los movimientos de la cabeza (p.e., giros, desplazamientos), ambos percibidos por receptores especializados localizados en el oído interno sensibles a cada uno de dichos estímulos.
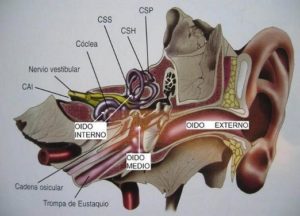
El oído consta de tres partes: oído externo, oído medio y oído interno. El oído externo y medio están especializados en recoger las ondas sonoras y acondicionarlas adecuadamente para ser transmitidas al oído interno. El oído interno transforma los estímulos sonoros en la cóclea, y los estímulos producidos por los movimientos de la cabeza en el laberinto (canales semicirculares – CSS, CSH y CSP -, utrículo y sáculo), en impulsos nerviosos, trasmitiéndolos a su vez a través del nervio auditivo y del equilibrio (nervio vestibular), al cerebro, donde dichos estímulos son reconocidos e interpretados como sonidos y como movimientos de la cabeza de características determinadas.
Oído y equilibrio
El oído y el equilibrio
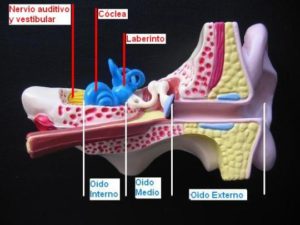 El oído es el órgano de la audición y también uno de los órganos que contribuyen al mantenimiento de nuestra orientación espacial y de nuestro equilibrio. Más concretamente el oído es el órgano receptor de los estímulos sonoros y de los estímulos resultantes de los movimientos de la cabeza (p.e., giros, desplazamientos), ambos percibidos por receptores especializados localizados en el oído interno sensibles a cada uno de dichos estímulos.El oído consta de tres partes: oído externo, oído medio y oído interno. El oído externo y medio están especializados en recoger las ondas sonoras y acondicionarlas adecuadamente para ser transmitidas al oído interno. El oído interno transforma los estímulos sonoros en la cóclea, y los estímulos producidos por los movimientos de la cabeza en el laberinto (canales semicirculares – CSS, CSH y CSP -, utrículo y sáculo), en impulsos nerviosos, trasmitiéndolos a su vez a través del nervio auditivo y del equilibrio (nervio vestibular), al cerebro, donde dichos estímulos son reconocidos e interpretados como sonidos y como movimientos de la cabeza de características determinadas.
El oído es el órgano de la audición y también uno de los órganos que contribuyen al mantenimiento de nuestra orientación espacial y de nuestro equilibrio. Más concretamente el oído es el órgano receptor de los estímulos sonoros y de los estímulos resultantes de los movimientos de la cabeza (p.e., giros, desplazamientos), ambos percibidos por receptores especializados localizados en el oído interno sensibles a cada uno de dichos estímulos.El oído consta de tres partes: oído externo, oído medio y oído interno. El oído externo y medio están especializados en recoger las ondas sonoras y acondicionarlas adecuadamente para ser transmitidas al oído interno. El oído interno transforma los estímulos sonoros en la cóclea, y los estímulos producidos por los movimientos de la cabeza en el laberinto (canales semicirculares – CSS, CSH y CSP -, utrículo y sáculo), en impulsos nerviosos, trasmitiéndolos a su vez a través del nervio auditivo y del equilibrio (nervio vestibular), al cerebro, donde dichos estímulos son reconocidos e interpretados como sonidos y como movimientos de la cabeza de características determinadas.
Orientación espacial y equilibrio
Orientación espacial y equilibrio
La orientación espacial y el equilibrio de nuestro cuerpo se realiza en relación a puntos de referencia u objetos del medio que nos rodea; dichos puntos de referencia son controlados por una serie de receptores especializados que informan al cerebro de la posición y del movimiento de nuestro cuerpo en relación a dichos objetos, o bien, de la posición y del movimientos de estos en relación a nosotros.
Existen tres tipos de receptores: los del sistema vestibular, localizados en el laberinto del oido interno que nos informan de la posición y del movimiento de la cabeza en el espacio; los del sistema visual-oculomotor en la retina, que nos informan de la posición y del movimiento de los objetos en el campo visual; y, los receptores de músculos y articulaciones del sistema músculo-esquelético y los receptores de las plantas de los pies (sistema somatosensorial), que nos informa del movimiento de partes del cuerpo entre si y del cuerpo en relación al suelo.
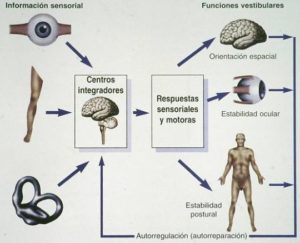
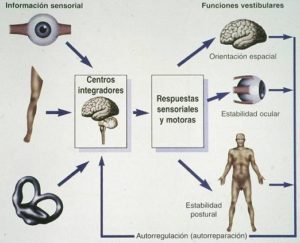 Dicha información es enviada al cerebro en forma de impulsos nerviosos y tras ser analizados desencadenan mecanismos de respuesta de tipo sensorial y motor: de los primeros deriva la sensación subjetiva cerebral de posición en el espacio u orientación espacial; las respuestas motoras mueven los ojos y el sistema músculo-esquelético ordenadamente para que las imágenes del entorno se mantengan estables y nítidas en la retina, y el cuerpo se mantenga estable de pie (estabilidad corporal o equilibrio).
Dicha información es enviada al cerebro en forma de impulsos nerviosos y tras ser analizados desencadenan mecanismos de respuesta de tipo sensorial y motor: de los primeros deriva la sensación subjetiva cerebral de posición en el espacio u orientación espacial; las respuestas motoras mueven los ojos y el sistema músculo-esquelético ordenadamente para que las imágenes del entorno se mantengan estables y nítidas en la retina, y el cuerpo se mantenga estable de pie (estabilidad corporal o equilibrio).
La información de los receptores de los tres sistemas se corresponde parcialmente entre sí, de tal manera que se complementa y puede incluso suplementarse recíprocamente, siendo controlada por áreas del cerebro capaces de desarrollar mecanismos de autorregulación y de autorreparación.
Estos mecanismos permiten mantener la orientación espacial y el equilibrio adaptándose a circunstancias ambientales dificultosas o conflictivas (p.e., viaje prolongado en barco), e incluso autorreparar o compensar deficiencias funcionales patológicas (p.e., destrucción de un oído interno), ya sea de forma espontánea y/o mediante estímulos que favorezcan su desarrollo (p.e., rehabilitación vestibular).
Mecanismos vestibulares
Mecanismos vestibulares
 Introducción
Introducción
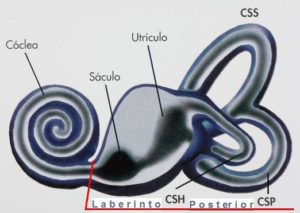
El laberinto posterior del oído interno contiene los órganos receptores del sistema vestibular (SV) encargados de recoger información sobre la posición y movimientos de la cabeza en el espacio y de transmitirla a través del nervio vestibular a centros cerebrales vestibulares especializados en mantener nuestra orientación espacial y nuestro equilibrio corporal, tanto en reposo como en movimiento. El laberinto anterior está formado por la cóclea que contiene el órgano de la audición.
 Laberinto posterior
Laberinto posterior
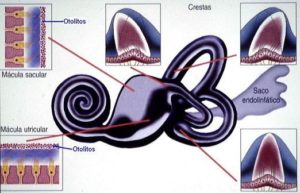
El laberinto posterior consta de un laberinto óseo que a su vez contiene un laberinto membranoso, ambos separados por un líquido denominado perilinfa. El laberinto membranoso contiene un líquido denominado endolinfa, consta de dos estructuras denominadas sáculo y utrículolocalizadas en una cavidad ósea o vestíbulo y de la porción membranosa de los tres canales semicirculares (CSS, CSH y CSP) que presentan una dilatación o ampolla en uno de sus extremos, emergen del utrículo y están orientados en los tres planos del espacio. Los receptores vestibulares se encuentran dentro del laberinto membranoso bañados por la endolinfa y distribuidos en cinco grupos diferentes de células que forman las tres crestas en las ampollas de los canales semicirculares, y las máculas del utrículo y el sáculo (estructuras planas cubiertas por una túnica gelatinosa impregnada de unos cuerpos calcificados denominados otolitos).
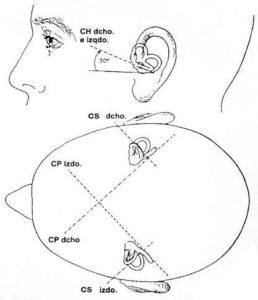 Los canales semicirculares están situados en ángulos rectos en los tres planos del espacio siendo coplanares con los del lado opuesto por parejas. Sus células se desplazan con los movimientos de rotación de la cabeza al ser “empujadas” por el desplazamiento de la endolinfa. Al ser coplanares, un movimiento de rotación de la cabeza que desplace la endolinfa en un canal determinado del laberinto derecho en una dirección, lo hará en la dirección opuesta en el canal coplanar correspondiente del laberinto izquierdo.
Los canales semicirculares están situados en ángulos rectos en los tres planos del espacio siendo coplanares con los del lado opuesto por parejas. Sus células se desplazan con los movimientos de rotación de la cabeza al ser “empujadas” por el desplazamiento de la endolinfa. Al ser coplanares, un movimiento de rotación de la cabeza que desplace la endolinfa en un canal determinado del laberinto derecho en una dirección, lo hará en la dirección opuesta en el canal coplanar correspondiente del laberinto izquierdo.
 El utrículo y el sáculo están también situados para responder a movimientos de la cabeza en los tres planos del espacio aunque a diferencia de los canales semicirculares, solo disponen de dos órganos sensoriales: la mácula del utrículo orientada horizontalmente y la mácula del sáculo orientada verticalmente. Sus células se desplazan bajo el efecto de la fuerza de la gravedad como consecuencia de lateralizaciones o inclinaciones y de desplazamientos lineales de la cabeza en los planos horizontal y vertical. Por diversas razones los patrones de repuesta a los movimientos de la cabeza mencionados no están tan bien definidos como los de los canales semicirculares, siendo más complejos.
El utrículo y el sáculo están también situados para responder a movimientos de la cabeza en los tres planos del espacio aunque a diferencia de los canales semicirculares, solo disponen de dos órganos sensoriales: la mácula del utrículo orientada horizontalmente y la mácula del sáculo orientada verticalmente. Sus células se desplazan bajo el efecto de la fuerza de la gravedad como consecuencia de lateralizaciones o inclinaciones y de desplazamientos lineales de la cabeza en los planos horizontal y vertical. Por diversas razones los patrones de repuesta a los movimientos de la cabeza mencionados no están tan bien definidos como los de los canales semicirculares, siendo más complejos.
Mecanismos vestibulares laberínticos o periféricos
Los mecanismos vestibulares laberínticos o periféricos se basan en las propiedades funcionales de sus órganos receptores (crestas y máculas), que son estructuras dinámicas caracterizadas por:
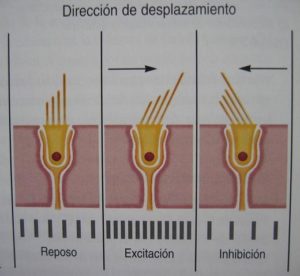 Mantener una actividad constante en reposo (un número determinado de impulsos nerviosos/segundo), aunque no reciban estímulos.
Mantener una actividad constante en reposo (un número determinado de impulsos nerviosos/segundo), aunque no reciban estímulos.- Responder a los movimientos de la cabeza (p.e.: giros, inclinaciones, desplazamientos), modificando las características de su actividad de reposo, la cual aumenta o disminuye dependiendo de la dirección en que se desplazan las células receptoras de las crestas y las máculas.
- Disponer de un grupo de receptores en cada lado que emiten señales sin interrupción. Los movimientos de la cabeza modifican la actividad de reposo en ambos lados modulándola de manera que la modificación es de la misma magnitud pero de signo opuesto (excitación-inhibición). Tomando como ejemplo los canales semicirculares horizontales (CSH), un movimiento de rotación de la cabeza en el plano de los mismos hacia la derecha aumenta la actividad de reposo en el CSH derecho y la disminuye en el CSH izquierdo. La modificación de la respuesta en ambos lados es de la misma intensidad pero de signo opuesto siendo la diferencia de actividad entre ambos laberintos la señal vestibular en que se basan los mecanismos de repuesta vestibulares.

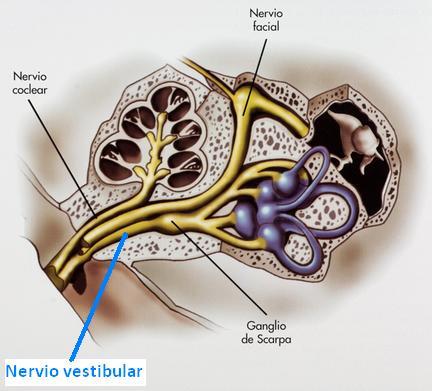
Nervio vestibular
El nervio vestibular se forma a partir de los receptores laberínticos agrupándose en dos grupos de fibras nerviosas que forman el nervio vestibular superior (recoge información de los canales semicirculares superior, horizontal y del utrículo) y el nervio vestibular inferior (recoge información del canal semicircular posterior y del sáculo).
El nervio vestibular transmite las señales vestibulares en forma de impulsos nerviosos desde los receptores laberínticos, a través del conducto auditivo interno, al cerebro, estableciendo la primera conexión nerviosa con grupos de neuronas en el tronco cerebral que forman los núcleos vestibulares.
Mecanismos vestibulares centrales o cerebrales
Los mecanismos vestibulares centrales dependen de centros cerebrales formados por grupos de neuronas que reciben la información de las señales nerviosas vestibulares laberínticas y generan las respuestas adecuadas sensoriales (a nivel de la corteza cerebral) y motoras (en el sistema musculoesquelético), para mantener nuestra orientación espacial y nuestro equilibrio.
Los núcleos vestibulares reciben las señales del nervio vestibular y las transmiten a las siguientes estructuras cerebrales y de la médula espinal:
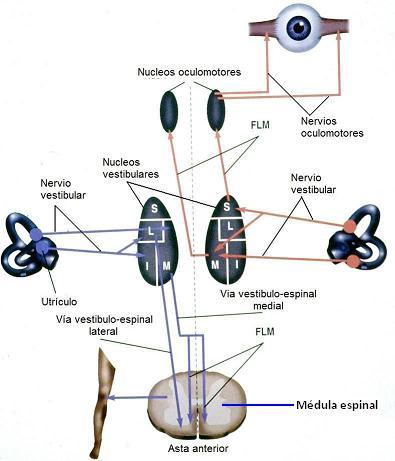 Núcleos oculomotores del tronco cerebral: establecen conexiones con los músculos que mueven los ojos; generan los movimientos oculares necesarios para mantener la estabilidad del entorno visual y sus imágenes en la retina durante los movimientos de la cabeza, permitiendo una visión clara durante dichos movimientos.
Núcleos oculomotores del tronco cerebral: establecen conexiones con los músculos que mueven los ojos; generan los movimientos oculares necesarios para mantener la estabilidad del entorno visual y sus imágenes en la retina durante los movimientos de la cabeza, permitiendo una visión clara durante dichos movimientos.- Neuronas motoras de médula espinal (astas anteriores): generan las respuestas neuromusculares adecuadas a nivel del cuello, tronco y extremidades para mantener la estabilidad corporal y el equilibrio de pie, en reposo y en movimiento.
- Cerebelo: a) coordina la contribución conjunta de los sistemas vestibular y visual en el mantenimiento de la estabilidad ocular; b) controla el tono y la tensión muscular a nivel del cuello, tronco y extremidades para el mantenimiento del equilibrio al andar y en reposo.
- Centros vestibulares de la corteza cerebral: encargados de desarrollar y controlar la sensación de la posición del cuerpo en el espacio u orientación espacial, junto con la información que reciben de los ojos, de los receptores de la piel, de los músculos y de las articulaciones (sistema somatosensorial).
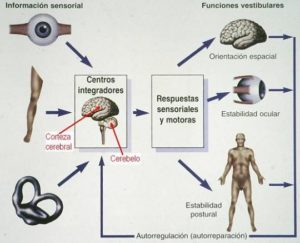 En resumen, los mecanismos vestibulares se basan en dos sistemas, derecho e izquierdo, ambos en equilibrio dinámico permanente trabajando conjuntamente, uno en función del otro, para informar al cerebro sobre la posición y movimientos de la cabeza y generar las respuestas adecuadas para adaptar el equilibrio del cuerpo a cualquier situación.
En resumen, los mecanismos vestibulares se basan en dos sistemas, derecho e izquierdo, ambos en equilibrio dinámico permanente trabajando conjuntamente, uno en función del otro, para informar al cerebro sobre la posición y movimientos de la cabeza y generar las respuestas adecuadas para adaptar el equilibrio del cuerpo a cualquier situación.
En el cerebro la información del sistema vestibular coincide con la de los sistemas visual y somatosensorial complementándose e incluso pudiendo suplementarse, siendo así capaces de desarrollar mecanismos que nos permiten adaptarnos a circunstancias ambientales conflictivas y mecanismos de autorreparación o compensación de lesiones vestibulares.
Alteraciones vestibulares
Mecanismos que alteran la función vestibular
Introducción
Los mecanismos que alteran la función vestibular son causa frecuente de vértigo y pueden producirse por lesiones localizadas en sus órganos periféricos (laberinto y nervio vestibular), en sus centros nerviosos cerebrales (tronco cerebral, cerebelo y corteza cerebral), o a nivel de sus mecanismos motores de respuesta (médula espinal, sistema neuromuscular).
Las manifestaciones clínicas mas frecuentes de las alteraciones de la función vestibular se caracterizan por una relación de síntomas y signos que constituyen el síndrome vertiginoso.
Síndrome vertiginoso
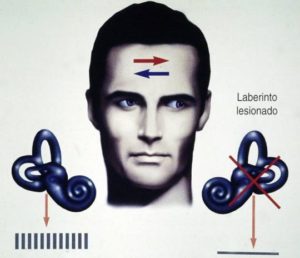 El síndrome vertiginoso se produce a menudo por la disminución brusca de actividad de uno de los laberintos. La señal vestibular resultante de la desigualdad entre ambos lados produce a nivel de la corteza cerebral una sensación de movimiento del entorno en forma de giro que realmente no existe (señal vestibular errónea) y que por tanto, es incongruente con la información de los sistemas visual y somatosensorial que indican reposo.
El síndrome vertiginoso se produce a menudo por la disminución brusca de actividad de uno de los laberintos. La señal vestibular resultante de la desigualdad entre ambos lados produce a nivel de la corteza cerebral una sensación de movimiento del entorno en forma de giro que realmente no existe (señal vestibular errónea) y que por tanto, es incongruente con la información de los sistemas visual y somatosensorial que indican reposo.
Ello da lugar a un conflicto sensorial entre dicha información y la almacenada en el cerebro a lo largo de experiencias previas produciendo una sensación de movimiento rotatorio continuo del entorno denominada vértigo. La desigualdad de la actividad entre ambos laberintos se trasmite a la vías nerviosas oculomotoras y de la médula espinal, produciendo respectivamente movimientos oculares en vaivén denominados nistagmo e inestabilidad corporal o desequilibrio. Si la señal anormal es intensa puede llegar a activar el centro cerebral del vómito produciendo naúseas y vómitos.
El vértigo junto con el nistagmo, el desequilibrio y las naúseas o vómitos constituyen el síndrome vertiginoso, cuyas características pueden variar en relación a la causa y mecanismos desencadenantes del mismo.
Mareo
Mareo
Las alteraciones de la orientación espacial y/o del equilibrio corporal pueden producirlas anomalías en la información de los receptores del oído interno, de la retina y/o de los músculos, articulaciones y plantas de los pies; o ser consecuencia de trastornos en el análisis de dicha información por el cerebro; o deberse a alteraciones de los mecanismos de respuesta. Además, algunas de dichas alteraciones pueden producirlas otros trastornos orgánicos (p.e.: alteraciones cardiovasculares, metabólicas) e incluso sin base orgánica aparente (p.e.: disfunciones psicógenas).
Las sensaciones o síntomas producidos por dichas alteraciones pueden ser muy variables dependiendo del tipo de lesión, de su localización, de su extensión y de su evolución; además, en su descripción pueden influir otros factores como la capacidad de observación, el estado de ánimo, etc. Por ello no es infrecuente que la sensación que puede referir el paciente sea imprecisa y vaga, utilizando a menudo el término genérico de “mareo” para describir una sensación de malestar o desagrado que sugiere enfermedad y se acompaña de alteraciones subjetivas de la orientación espacial y/o del equilibrio; la descripción más detallada de sus características permite diferenciar varios tipos de mareo, cada uno de ellos relacionado a menudo con el mecanismo que lo produce.
Tipos de mareo
Tipos de mareo
Introducción
El mareo puede ser de origen fisiológico cuando tiene lugar en personas sanas, y de origen patológico cuando lo producen enfermedades.
Mareos de origen fisiológico
- Cinetosis: Desorientación, nauseas, vómitos, durante locomoción pasiva en vehículos.
- Vértigo de las alturas: Inestabilidad, desequilibrio, sensación de caída, ansiedad o pánico en alturas.
Mareos de origen patológico
- Vértigo: Sensación de giro de objetos.
- Desequilibrio: Oscilaciones o desviaciones del cuerpo estando de pie o andando.
- Presíncope: Sensación momentánea de caída y pérdida de conciencia sin llegar a perderla.
- Síncope: Caída brusca con pérdida momentánea de conciencia.
- Mareo visual u ocular: Visión borrosa y/o doble, desorientación, desequilibrio.
- Oscilopsia: Movimiento de objetos en vaivén o de arriba abajo.
- Mareo psicógeno: Mareo inespecífico, sin relación con los previos: sensaciones imprecisas de inseguridad-inestabilidad, flotar, embotamiento, respiración entrecortada.
- Multifactorial: Incluye varias de las sensaciones descritas, puede relacionarse con más de una causa o factor.
- Mareo fisiológico.
Se produce cuando los receptores del oído interno, del ojo y de los músculos y articulaciones reciben estímulos externos inusuales a los que el organismo no se ha adaptado y, también, cuando la información proporcionada por dichos receptores es incongruente o conflictiva. Las formas más frecuentes de mareo fisiológico son: el mareo en medios de locomoción ocinetosis y el mareo o vértigo de las alturas.
La cinetosis tiene lugar cuando estando en un vehículo en movimiento se produce un conflicto entre la información visual y la vestibular, especialmente cuando el entorno visual se mueve acoplado al del sujeto (p.e., viajar en el asiento posterior de un coche o en la cabina cerrada de un barco), caracterizándose por sensación de mareo, malestar abdominal, sudor frío, palidez y, sobre todo, náuseas y vómitos.
El mareo o vértigo de las alturas, al igual que la cinetosis, es frecuente y se debe a estímulos fisiológicos externos. Ocurre cuando la distancia entre el observador y el objeto visible más próximo es demasiado larga, sin que su imagen se desplace suficientemente en la retina con los movimientos corporales como para detectarla visualmente. Ello desencadena un conflicto entre la ausencia de información visual en relación a dichos movimientos y la correcta información que sobre los mismos proporcionan el sistema vestibular y el somatosensorial, dando lugar a inestabilidad, desequilibrio, sensación de caída y, a veces, náuseas. Las reacciones de ansiedad (p.e., fobia), asociada al vértigo de las alturas no es infrecuente, denominándose acrofobia al temor o angustia a estar a gran altura, pudiendo desencadenar crisis de pánico.
Mareo patológico
Es consecuencia de enfermedades que alteran el sistema visual, vestibular y/o somatosensorial y puede manifestarse espontáneamente o provocarlo determinados estímulos, siendo sus formas más frecuentes: vértigo, desequilibrio, presíncope (síncope), mareo visual u ocular, mareo psicofisiológico o psicógeno, y mareo multifactorial.
El vértigo se caracteriza por una sensación ilusoria de movimiento de los objetos del entorno, sobre todo en forma rotatoria o de giro, pero también en forma de desplazamiento lineal y de lateralización o inclinación.
El desequilibrio se caracteriza por la alteración de la estabilidad postural de pie o andando, con lateralizaciones o desviaciones corporales, que desaparece al sentarse o tumbarse.
Episodios de pérdida del control postural con falta repentina generalizada de fuerza, imposibilidad de mantenerse de pie, caída (si no se evita sentándose o tumbándose) y pérdida de conciencia de corta duración, se describen con el nombre de síncope, que en el lenguaje cotidiano es sinónimo de desmayo. Cuando la intensidad del mareo no llega a la pérdida de conciencia pero si a la sensación de que puede perderse en cualquier momento, se describe como mareo presincopal, que es sinónimo de vahído.
El mareo visual u ocular se caracteriza por visión borrosa y/o doble, con desorientación, sensación de movimiento en vaivén o de arriba hacia abajo de los objetos, desequilibrio, y, a veces, náuseas.
El mareo psicofisiológico o psicógeno es un mareo inespecífico que incluye sensaciones que no se corresponden con las anteriores y que se describen como inseguridad de pie, sensación de flotar, embotamiento, incertidumbre, dificultad para concentrarse, tener rara la cabeza, no ser uno mismo, miedo a salir a la calle, miedo a perder el control e incluso a morir, etc.; a menudo, algunas de estas sensaciones se manifiestan de forma continua durante largos periodos de tiempo (semanas, meses, e incluso años).
Tipos de vértigo
Tipos de vértigo
Introducción
Existen varios tipos de vértigo cuyas características están estrechamente relacionadas con los mecanismos que las producen. Identificar dichas características mediante la historia clínica es una parte importante de la investigación para el diagnóstico y tratamiento adecuados de pacientes con vértigo.
El vértigo puede ser espontáneo o provocado por varios mecanismos. Ambas formas pueden tener diferentes características dependiendo de la lesión y el mecanismo que los produce, pudiendo clasificarse en los siguientes tipos:
1.-Vértigo espontáneo
- Persistente o episodio único
- Recurrente
2.* Vértigo provocado:
- Posicional
- Por ruido intenso
- Por presión en el CAE
- Por cambios de presión
Vértigo espontáneo
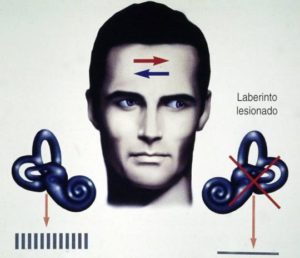 La interrupción o la disminución brusca de la actividad vestibular unilateral (laberinto y/o nervio vestibular) produce un conflicto sensorial que el cerebro interpreta como una ilusión de movimiento o vértigo espontáneo.Cuando la interrupción es brusca e irreversible se produce un vértigo persistente, a veces en forma de episodio único durante varios días, a lo largo de los cuales tiene lugar una mejoría progresiva mediante mecanismos cerebrales de autorreparación funcional o compensación vestibular (p.e.: pacientes con neuritis vestibular, fractura laberíntica, etc.). Cuando la interrupción de la actividad unilateral es reversible e intermitente se trata de un vértigo recurrente, cuyos episodios pueden durar de minutos a horas, mejorando al recuperarse una actividad expontánea laberíntica normal, sin que intervengan mecanismos de compensación vestibular (p.e.: pacientes con enfermedad de Menière, etc.).
La interrupción o la disminución brusca de la actividad vestibular unilateral (laberinto y/o nervio vestibular) produce un conflicto sensorial que el cerebro interpreta como una ilusión de movimiento o vértigo espontáneo.Cuando la interrupción es brusca e irreversible se produce un vértigo persistente, a veces en forma de episodio único durante varios días, a lo largo de los cuales tiene lugar una mejoría progresiva mediante mecanismos cerebrales de autorreparación funcional o compensación vestibular (p.e.: pacientes con neuritis vestibular, fractura laberíntica, etc.). Cuando la interrupción de la actividad unilateral es reversible e intermitente se trata de un vértigo recurrente, cuyos episodios pueden durar de minutos a horas, mejorando al recuperarse una actividad expontánea laberíntica normal, sin que intervengan mecanismos de compensación vestibular (p.e.: pacientes con enfermedad de Menière, etc.).
Vértigo provocado
 Se produce como consecuencia de movimientos de la cabeza, ruidos intensos, presión en el conducto auditivo externo (p.e., explosiones), variaciones de presión en el oído medio (p.e., sonarse la nariz) y aumento de la presión intracraneal (p.e., determinados esfuerzos físicos), mecanismos que provocan una asimetría en la actividad de ambos laberintos que da lugar a una sensación errónea de movimiento del entorno denominada vértigo.
Se produce como consecuencia de movimientos de la cabeza, ruidos intensos, presión en el conducto auditivo externo (p.e., explosiones), variaciones de presión en el oído medio (p.e., sonarse la nariz) y aumento de la presión intracraneal (p.e., determinados esfuerzos físicos), mecanismos que provocan una asimetría en la actividad de ambos laberintos que da lugar a una sensación errónea de movimiento del entorno denominada vértigo.
La forma más frecuente es el vértigo provocado por cambios de posición de la cabeza o vértigo posicional que aparece sobre todo en la cama, pocos segundos después de tumbarse, levantarse o cambiar de posición, dura segundos y es consecuencia de alteraciones laberínticas en la gran mayoría de los casos (p.e.: vértigo posicional paroxístico benigno ó VPPB).
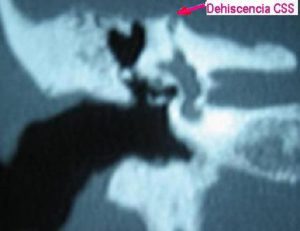 El vértigo provocado por ruido intenso y por variaciones de presión se asocia a determinadas condiciones que favorecen la transmisión de cambios de presión (presión sonora, presión en el CAE, presión en el oído medio y/o presión intracraneal), a los líquidos del oído interno (p.e.: fistula perilinfática, dehiscencia del canal semicircular superior).
El vértigo provocado por ruido intenso y por variaciones de presión se asocia a determinadas condiciones que favorecen la transmisión de cambios de presión (presión sonora, presión en el CAE, presión en el oído medio y/o presión intracraneal), a los líquidos del oído interno (p.e.: fistula perilinfática, dehiscencia del canal semicircular superior).
Causas de vértigo
Causas frecuentes de vértigo
Introducción
El vértigo puede ser consecuencia de lesiones a los diferentes niveles del sistema vestibular: laberinto, nervio vestibular, centros vestibulares cerebrales.
Son causas frecuentes de vértigo:
- Infecciones
- Traumatismos cráneo-encefálicos
- Alteraciones del riego sanguíneo
- Medicamentos ototóxicos
- Tumores
- Enfermedades neurológicas
- Factores genéticos o familiares
- Causas múltiples y/o desconocidas
- Vértigo psicógeno
Infecciones
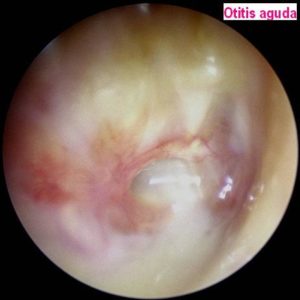 Las infecciones víricas (catarro) y bacterianas (otitis), pueden extenderse al laberinto y/o al nervio vestibular dando lugar a laberintítis, neuritis vestibular o neurolaberintítis (lesión mixta del laberinto y del nervio vestibular).
Las infecciones víricas (catarro) y bacterianas (otitis), pueden extenderse al laberinto y/o al nervio vestibular dando lugar a laberintítis, neuritis vestibular o neurolaberintítis (lesión mixta del laberinto y del nervio vestibular).
Las infecciones son causas frecuentes de vértigo tanto espontáneo (p.e.: neuritis vestibular), como provocado por cambios de posición de la cabeza (p.e.: vértigo posicional paroxístico benigno – VPPB -).
Traumatismos
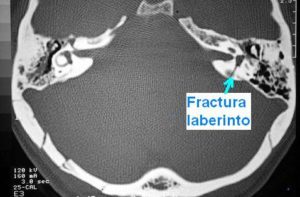 El vértigo postraumático es una de las secuelas más frecuentes asociadas a traumatismos de cabeza y cuello y a barotraumas (trauma del oído por acción de la presión ambiental en el CAE como explosiones, por cambios de la presión intracraneal producidos por algunos esfuerzos, etc).
El vértigo postraumático es una de las secuelas más frecuentes asociadas a traumatismos de cabeza y cuello y a barotraumas (trauma del oído por acción de la presión ambiental en el CAE como explosiones, por cambios de la presión intracraneal producidos por algunos esfuerzos, etc).
Los traumatismos cráneo-encefálicos (TCE) producen vértigo a menudo, ya sea en forma de vértigo espontáneo prolongado o persistente (p.e.: fractura laberíntica), o en forma de vértigo provocado posicional (p.e., vértigo posicional paroxístico). El vértigo pueden producirlo también ruidos intensos y cambios de presión transmitidos al oído interno (p.e.: dehiscencia del canal semicircular superior).
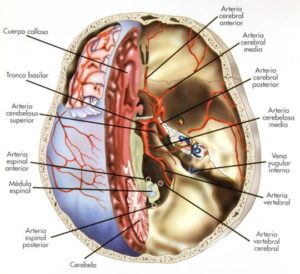 Alteraciones del riego sanguíneo
Alteraciones del riego sanguíneo
Las alteraciones del riego sanguíneo pueden producir vértigo como consecuencia de lesiones a nivel laberíntico, a nivel cerebral, o bien de lesiones mixtas a ambos niveles.
Alteraciones del riego sanguíneo como la insuficiencia de riego cerebral y las asociadas a la migraña, son causa frecuente de episodios de vértigo, generalmente con algún síntoma neurológico asociado (p.e.: alteraciones del campo visual, visión doble).
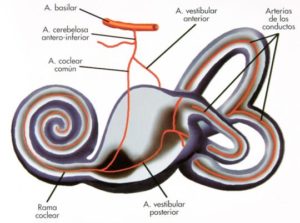 El infarto de oído interno en pacientes con factores de riesgo de enfermedad vascular (p.e. hipertensión arterial, hipercolesterolemia, diabetes, etc.), suele producir vértigo espontáneo duradero o prolongado, generalmente con pérdida de audición asociada.
El infarto de oído interno en pacientes con factores de riesgo de enfermedad vascular (p.e. hipertensión arterial, hipercolesterolemia, diabetes, etc.), suele producir vértigo espontáneo duradero o prolongado, generalmente con pérdida de audición asociada.
Medicamentos ototóxicos
 Son aquellos que pueden dañar el oído interno (órganos de la audición y/o del equilibrio), dependiendo también de la predisposición individual y de enfermedades que dificultan su eliminación (p.e.: enfermedades renales).
Son aquellos que pueden dañar el oído interno (órganos de la audición y/o del equilibrio), dependiendo también de la predisposición individual y de enfermedades que dificultan su eliminación (p.e.: enfermedades renales).
Los fármacos aminoglucósidos (estreptomicina y gentamicina) son los que con más frecuencia producen mareo de origen ototóxico que inicialmente puede adquirir la forma de vértigo y que posteriormente suele afectar a ambos laberintos manifiestándose como desequilibrio.
Tumores
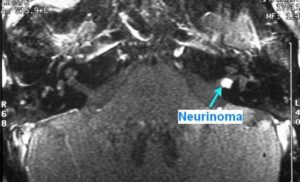 Aunque no son causa frecuente de mareo, los tumores deben tenerse en cuenta en casos con vértigo y/o desequilibrio, acúfenos y/o hipoacusia unilateral progresiva.
Aunque no son causa frecuente de mareo, los tumores deben tenerse en cuenta en casos con vértigo y/o desequilibrio, acúfenos y/o hipoacusia unilateral progresiva.
Los neurinomas del nervio acústico son los tumores que con más frecuencia se relacionan con dichos síntomas, debiendo excluirse con los métodos diagnósticos adecuados (resonancia magnética cerebral).
 Enfermedades neurológicas
Enfermedades neurológicas
A veces el vértigo puede estar producido por enfermedades neurológicas, en cuyo caso se acompaña de síntomas relacionados con ellas (p.e., visión doble, temblor en las extremidades, acorchamiento de la cara o de partes del cuerpo, parálisis facial, etc.).
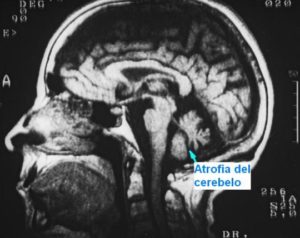
La epilepsia, la esclerosis múltiple, enfermedades cerebrales degenerativas (p.e., atrofias cerebrales y cerebelosas) y algunos tumores cerebrales, son algunas causas de origen neurológico que pueden producir vértigo y alteraciones del equilibrio.
Factores genéticos o familiares
 El mareo en cualquiera de sus formas, con o sin síntomas auditivos asociados, puede ser consecuencia de factores genéticos o familiares que están presentes al nacer con o sin malformaciones del oído asociadas, o que pueden desarrollarse después del nacimiento.
El mareo en cualquiera de sus formas, con o sin síntomas auditivos asociados, puede ser consecuencia de factores genéticos o familiares que están presentes al nacer con o sin malformaciones del oído asociadas, o que pueden desarrollarse después del nacimiento.
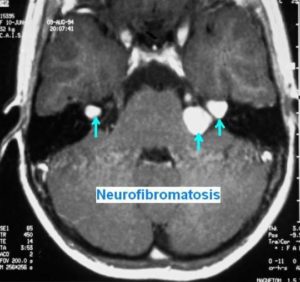
Las alteraciones genéticas más frecuentes, sin malformaciones asociadas y que se manifiestan tardíamente están relacionadas con: alteraciones metabólicas (p.e., otoesclerosis), causas múltiples o desconocidas (p.e., enfermedad de Menière), alteraciones vasculares (p.e., migraña), tumores (p.e., neurofibromatosis) y alteraciones neurológicas (p.e., enfermedades degenerativas del cerebelo, ataxias familiares).
Causas múltiples o desconocidas
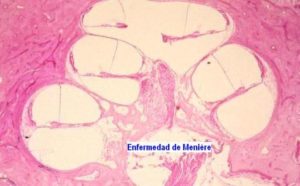 Algunos síndromes vertiginosos frecuentes pueden estar producidos por más de una causa e incluso ésta ser desconocida. Laenfermedad de Meniére es una de las que con más frecuencia produce episodios repetidos de vértigo y aunque su mecanismo puede ser de origen congénito, inflamatorio o traumático, en la gran mayoría de los casos su origen es desconocido.
Algunos síndromes vertiginosos frecuentes pueden estar producidos por más de una causa e incluso ésta ser desconocida. Laenfermedad de Meniére es una de las que con más frecuencia produce episodios repetidos de vértigo y aunque su mecanismo puede ser de origen congénito, inflamatorio o traumático, en la gran mayoría de los casos su origen es desconocido.
El vértigo posicional paroxístico benigno (VPPB) es la forma más frecuente de vértigo provocado y de vértigo en general, se relaciona con traumatismos craneales, infecciones víricas (catarros), alteraciones del riego sanguíneo (insuficiencia vértebro-basilar), cirugía otológica, largas convalecencias en cama, etc., pero en alrededor de la mitad de de los casos su origen es desconocido.
Vértigo psicógeno
 El vértigo o mareo psicógeno se caracteriza por sensaciones inespecíficas, que pueden ser descritas como cabeza vacía, flotar, inseguridad, incertidumbre, dificultad para concentrarse, tener rara la cabeza, a veces giros dentro de la cabeza o de la misma cabeza (no de objetos del entorno), sensación de que el suelo se mueve bajo los pies,hipersensibilidad al movimiento de uno mismo o de los objetos del entorno, sensaciónde no ser uno mismo, miedo a salir a la calle, a perder el control, etc.Dichos síntomas pueden aumentar o desencadenarse en entornos con estímulos visuales complejos como grandes superficies (p.e., centros comerciales) o al realizar actividades que requieren una atención visual continuada (p.e., trabajo ante un ordenador). Dichas sensaciones se acompañan a veces de respiración entrecortada, suspiros frecuentes, sudoración, palpitaciones, hormigueo y/ o temblor en las extremidades.
El vértigo o mareo psicógeno se caracteriza por sensaciones inespecíficas, que pueden ser descritas como cabeza vacía, flotar, inseguridad, incertidumbre, dificultad para concentrarse, tener rara la cabeza, a veces giros dentro de la cabeza o de la misma cabeza (no de objetos del entorno), sensación de que el suelo se mueve bajo los pies,hipersensibilidad al movimiento de uno mismo o de los objetos del entorno, sensaciónde no ser uno mismo, miedo a salir a la calle, a perder el control, etc.Dichos síntomas pueden aumentar o desencadenarse en entornos con estímulos visuales complejos como grandes superficies (p.e., centros comerciales) o al realizar actividades que requieren una atención visual continuada (p.e., trabajo ante un ordenador). Dichas sensaciones se acompañan a veces de respiración entrecortada, suspiros frecuentes, sudoración, palpitaciones, hormigueo y/ o temblor en las extremidades.
Sus causas suelen estar relacionadas con estrés, tensión emocional, ansiedad y depresión. Estos procesos pueden ser causa o consecuencia de mareo, de manera que pueden provocarlo o mantener síntomas crónicos tras un proceso médico transitorio (p.e., vértigo de origen laberíntico). Su tratamiento varía desde el uso de psicoterapia a tratamientos farmacológicos dependiendo de la causa concreta, que a menudo diagnosticamos y tratamos en colaboración con psicólogos y psiquiatras.
Equilibrio corporal
Equilibrio corporal
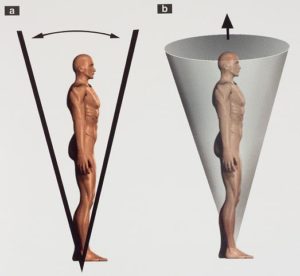 Para mantener el equilibrio corporal de pie es necesario alinear el centro de la masa corporal o centro de gravedad (CG) sobre la base de soporte (los pies) sin sobrepasar los límites de estabilidad, representados esquemáticamente en forma de un cono invertido.
Para mantener el equilibrio corporal de pie es necesario alinear el centro de la masa corporal o centro de gravedad (CG) sobre la base de soporte (los pies) sin sobrepasar los límites de estabilidad, representados esquemáticamente en forma de un cono invertido.
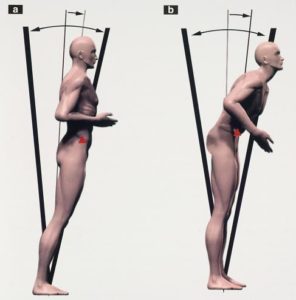 Ello requiere en primer lugar, determinar la posición del CG corporal y, en segundo lugar, mantenerlo alineado correctamente sobre los pies. Determinar la posición del CG depende de la información multisensorial visual, vestibular y somatosensorial y de su análisis cerebral. Mantenerlo depende del sistema de control motor mediante las respuestas automáticas que dicha información genera en el sistema músculo-esquelético a partir de áreas cerebrales especializadas y a través de la médula espinal y de los nervios periféricos. La información proporcionada por los sistemas sensoriales se efectúa en relación a puntos de referencia. Mientras que el sistema vestibular utiliza una referencia fija (la fuerza de la gravedad), los sistemas visual y somatosensorial utilizan referencias externas y por tanto variables (los objetos del entorno y la superficie de soporte). La información somatosensorial deriva de las fuerzas de contacto y de los movimientos entre los pies y la superficie de soporte y constituyen la información dominante para mantener el equilibrio en condiciones normales cuando dicha superficie se mantiene estable.
Ello requiere en primer lugar, determinar la posición del CG corporal y, en segundo lugar, mantenerlo alineado correctamente sobre los pies. Determinar la posición del CG depende de la información multisensorial visual, vestibular y somatosensorial y de su análisis cerebral. Mantenerlo depende del sistema de control motor mediante las respuestas automáticas que dicha información genera en el sistema músculo-esquelético a partir de áreas cerebrales especializadas y a través de la médula espinal y de los nervios periféricos. La información proporcionada por los sistemas sensoriales se efectúa en relación a puntos de referencia. Mientras que el sistema vestibular utiliza una referencia fija (la fuerza de la gravedad), los sistemas visual y somatosensorial utilizan referencias externas y por tanto variables (los objetos del entorno y la superficie de soporte). La información somatosensorial deriva de las fuerzas de contacto y de los movimientos entre los pies y la superficie de soporte y constituyen la información dominante para mantener el equilibrio en condiciones normales cuando dicha superficie se mantiene estable.
 La contribución de la visión al mantenimiento del equilibrio es especialmente significativa cuando la superficie de soporte es inestable; además, la visión influye sobre la verticalidad o alineamiento del CG corporal cuando el entorno visual se desplaza constantemente de forma lineal o rotatoria. La contribución del sistema vestibular al mantenimiento adecuado del CG corporal es menor cuando la información visual y somatosensorial están conservadas, mientras que llega a ser crítica cuando son imprecisas o insuficientes.
La contribución de la visión al mantenimiento del equilibrio es especialmente significativa cuando la superficie de soporte es inestable; además, la visión influye sobre la verticalidad o alineamiento del CG corporal cuando el entorno visual se desplaza constantemente de forma lineal o rotatoria. La contribución del sistema vestibular al mantenimiento adecuado del CG corporal es menor cuando la información visual y somatosensorial están conservadas, mientras que llega a ser crítica cuando son imprecisas o insuficientes.
Desequilibrio: tipos y causas
Desequilibrio: tipos y causas
Introducción
 El desequilibrio puede presentarse:
El desequilibrio puede presentarse:
a) Acompañando a un episodio agudo de vértigo. Sus características y causas desencadenantes han sido comentadas anteriormente.
b) Sin vértigo asociado. El desequilibrio sin vértigo lo producen sobre todo lesiones vestibulares bilaterales laberínticas o del nervio vestibular (periféricas) y, además, lesiones cerebrales (p.e. del cerebelo, del lóbulo frontal, de los ganglios basales), lesiones de la médula espinal y de los nervios periféricos.
c) En personas mayores. El desequilibrio, las alteraciones de la marcha (ataxia) y las caídas en estas personas suelen producirlas infartos subcorticales múltiples, la enfermedad de Parkinson, etc., aunque con relativa frecuencia los estudios diagnósticos no muestran alteraciones.
Desequilibrio sin vértigo
Suele ser de larga duración y lo producen sobre todo lesiones vestibulares bilaterales, lesiones somatosensoriales, cerebelosas, de los centros motores de la corteza cerebral y subcorticales. El desequilibrio sin vértigo de origen vestibular es compensado por la visión, por lo que se desencadena o empeora en la oscuridad o con ojos cerrados. Lo producen sobre todo:
- Medicamentos ototóxicos: gentamicina, estreptomicina, etc.
Infecciones: meningitis, otitis bilateral, laberintitis bilateral, neuritis vestibular bilateral
Tumores bilaterales del nervio vestibular: neurofibromatosis
Enfermedad de Menière bilateral
Enfermedad autoinmune del oído interno bilateral
Traumatismos craneoencefálicos
 El desequilibrio de origen somatosensorial es también compensado por la visión, por lo que también se desencadena o empeora en la oscuridad o con ojos cerrados, pero acompañándose de trastornos del sentido del tacto, lo que lo diferencia del desequilibrio vestibular.
El desequilibrio de origen somatosensorial es también compensado por la visión, por lo que también se desencadena o empeora en la oscuridad o con ojos cerrados, pero acompañándose de trastornos del sentido del tacto, lo que lo diferencia del desequilibrio vestibular.
Lo producen lesiones que alteran los nervios periféricos y las raíces o cordones posteriores de la médula espinal que proporcionan la información de los sentidos del tacto y de la posición y movimientos de las diferentes partes del cuerpo. Las causas que más a menudo lo producen son:
Diabetes
Alcoholismo
Uremia crónica (en pacientes dializados)
Mielopatía por deficiencia de vitamina B12
Tabes dorsal
Esclerosis múltiple
Tumores
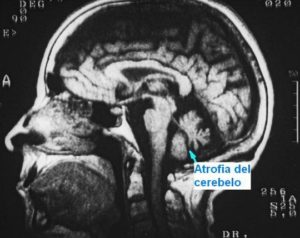 El desequilibrio de origen cerebeloso no es compensado por la visión por lo que no se modifica con ojos cerrados ni en la oscuridad, acompañándose de síntomas neurológicos (p.e., temblor, movimientos imprecisos, alteraciones del habla, etc.). Las alteraciones cerebelosas que a menudo producen desequilibrio son:
El desequilibrio de origen cerebeloso no es compensado por la visión por lo que no se modifica con ojos cerrados ni en la oscuridad, acompañándose de síntomas neurológicos (p.e., temblor, movimientos imprecisos, alteraciones del habla, etc.). Las alteraciones cerebelosas que a menudo producen desequilibrio son:
- Enfermedades degenerativas
- Infartos cerebelosos
- Esclerosis múltiple
- Tumores
- Tóxicos: mercurio
 El desequilibrio producido por lesiones de los centros motores de la corteza cerebral (lóbulos frontales) y subcorticales (ganglios basales) se manifiesta en trastornos de la postura y de la marcha relacionados con:
El desequilibrio producido por lesiones de los centros motores de la corteza cerebral (lóbulos frontales) y subcorticales (ganglios basales) se manifiesta en trastornos de la postura y de la marcha relacionados con:
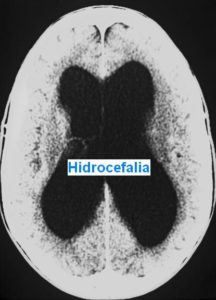
Alteraciones bilaterales del lóbulo frontal, producidas por hidrocefalia normotensiva, infartos subcorticales múltiples y tumores infiltrantes, que dan lugar a una marcha en ligera flexión, con los pies algo separados y arrastrándolos, de progresión lenta, deteniéndose a menudo.
Alteraciones de los ganglios basales secundarias a la enfermedad de Parkinson y a infartos, que dan lugar a desequilibrio constante con tendencia a caerse y a una marcha rígida, acelerada, con el tronco hacia adelante, de paso corto y arrastrando los pies.
Desequilibrio, alteraciones de la marcha y caídas en personas mayores
Las alteraciones del equilibrio y de la marcha son frecuentes en personas de edad avanzada, a veces asociadas con algunas de las patologías descritas. No obstante, con frecuencia es difícil relacionar el desequilibrio, las alteraciones de la marcha e incluso caídas recurrentes con una causa concreta en estas personas, incluso después de estudios exhaustivos.
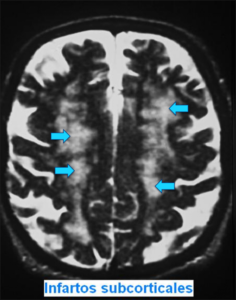
 El estudio neurológico es a menudo poco demostrativo exceptuando una disminución de las sensaciones táctiles y de algunos reflejos, hallazgos considerados “normales” en personas mayores, calificándose estos casos como desequilibrio y marcha “senil” (marcha a pequeños pasos, lenta e insegura, con el cuerpo algo flexionado y con tendencia a arrastrar los pies progresivamente, moviéndose en bloque con dificultad para iniciar el primer paso).
El estudio neurológico es a menudo poco demostrativo exceptuando una disminución de las sensaciones táctiles y de algunos reflejos, hallazgos considerados “normales” en personas mayores, calificándose estos casos como desequilibrio y marcha “senil” (marcha a pequeños pasos, lenta e insegura, con el cuerpo algo flexionado y con tendencia a arrastrar los pies progresivamente, moviéndose en bloque con dificultad para iniciar el primer paso).
Dichas manifestaciones se acompañan de otros cambios que generalmente tienen lugar con el proceso normal del envejecimiento, asociándose también ligeros cambios en la memoria y en otras funciones cognitivas, sin evidencia de manifestaciones características de otras lesiones.
Estudios recientes corroboran que la pérdida de función vestibular contribuye también a producir desequilibrio en muchas personas mayores, junto con las deficiencias somatosensoriales y visuales que de forma progresiva tienen lugar con la edad.
 La disminución o pérdida combinada de señales sensoriales de varios sistemas y la alteración del procesamiento de la información sensorial por el sistema nervioso central y/o una reducción de la capacidad de respuestas motoras, son algunos de los mecanismos de desequilibrio a que pueden dar lugar los cambios asociados al envejecimiento; ello está relacionado con el riesgo de caídas que de forma progresiva puede tener lugar con la edad.
La disminución o pérdida combinada de señales sensoriales de varios sistemas y la alteración del procesamiento de la información sensorial por el sistema nervioso central y/o una reducción de la capacidad de respuestas motoras, son algunos de los mecanismos de desequilibrio a que pueden dar lugar los cambios asociados al envejecimiento; ello está relacionado con el riesgo de caídas que de forma progresiva puede tener lugar con la edad.
Diagnóstico
Cómo se diagnostica el vértigo y el desequilibrio
Introducción
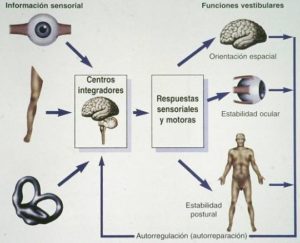 El vértigo es el síntoma fundamental secundario a una alteración del sistema vestibular, el cual prorporciona información relacionada con la orientación espacial.Dicha información coincide con la de los sistemas visual y somatosensorial a nivel cerebral donde es analizada, dando lugar a una sensación subjetiva de posición en el espacio (orientación espacial), a movimientos oculares encargados de mantener las imágenes del entorno estables en la retina (estabilidad ocular) y a movimientos corporales encargados de mantener el cuerpo estable de pie (estabilidad postural o equilibrio).El diagnóstico de pacientes con alteraciones de la orientación espacial y del equilibrio o con vértigo, se basa en el estudio de los síntomas y signos clínicos relacionados con dichas alteraciones, disponiendo de los siguientes procedimientos:
El vértigo es el síntoma fundamental secundario a una alteración del sistema vestibular, el cual prorporciona información relacionada con la orientación espacial.Dicha información coincide con la de los sistemas visual y somatosensorial a nivel cerebral donde es analizada, dando lugar a una sensación subjetiva de posición en el espacio (orientación espacial), a movimientos oculares encargados de mantener las imágenes del entorno estables en la retina (estabilidad ocular) y a movimientos corporales encargados de mantener el cuerpo estable de pie (estabilidad postural o equilibrio).El diagnóstico de pacientes con alteraciones de la orientación espacial y del equilibrio o con vértigo, se basa en el estudio de los síntomas y signos clínicos relacionados con dichas alteraciones, disponiendo de los siguientes procedimientos:
- Historia clínica
- Exploración clínica
- Pruebas vestibulares
- Potenciales vestibulares
- Posturografía dinámica
- Pruebas complementarias
Historia clínica
Se basa en una relación de preguntas basadas en un cuestionario sistematizado con el que se identifica y estudia el motivo de la consulta incluyendo sus características y factores relacionados: tipo de mareo, evolución, causas desencadenantes, síntomas asociados y factores predisponentes.
La historia clínica proporciona información de mucho valor para obtener una primera impresión clínica sobre el posible origen de la lesión y seleccionar las pruebas objetivas y estudios complementarios a realizar para llegar a un diagnóstico lo más precoz posible.
Exploración clínica
 Se realiza a continuación de la historia clínica y, además de la exploración de ambos oídos (otoscopia), se centra fundamentalmente en la inspección visual de los mecanismos vestibulares que controlan los movimientos oculares y corporales que mantienen la estabilidad ocular y el equilibrio.
Se realiza a continuación de la historia clínica y, además de la exploración de ambos oídos (otoscopia), se centra fundamentalmente en la inspección visual de los mecanismos vestibulares que controlan los movimientos oculares y corporales que mantienen la estabilidad ocular y el equilibrio.
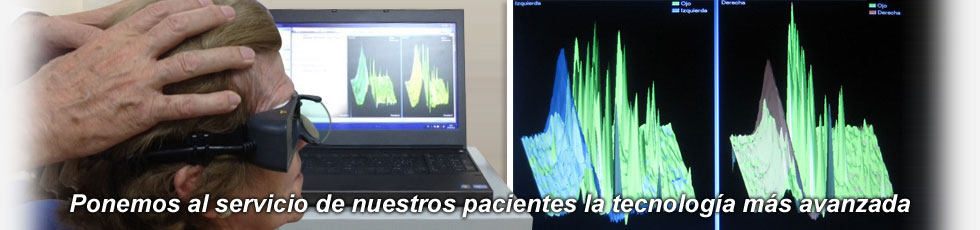
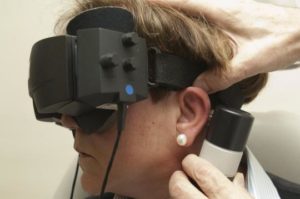 En la actualidad la inspección visual de los movimientos oculares la realizamos con un método muy sensible que utiliza micro-cámaras de video denominado video-oculoscópia, con el que valoramos tanto movimientos oculares espontáneos como provocados por determinados estímulos (p.e., prueba de vibración mastoidea). La exploración de movimientos oculares espontáneos o provocados en vaivén o nistagmo constituye una parte fundamental de la exploración de pacientes con lesiones vestibulares.
En la actualidad la inspección visual de los movimientos oculares la realizamos con un método muy sensible que utiliza micro-cámaras de video denominado video-oculoscópia, con el que valoramos tanto movimientos oculares espontáneos como provocados por determinados estímulos (p.e., prueba de vibración mastoidea). La exploración de movimientos oculares espontáneos o provocados en vaivén o nistagmo constituye una parte fundamental de la exploración de pacientes con lesiones vestibulares.
Pruebas vestibulares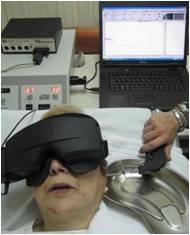
Mediante las pruebas vestibulares valoramos si la función vestibular es o no normal, el grado de simetría en las respuestas entre ambos lados y, en caso de lesión vestibular, si ésta afecta a uno o a ambos.
La pruebas vestibulares registran y miden varios parámetros de los movimientos oculares tanto espontáneos (p.e., nistagmo espontáneo) como en respuesta a determinados estímulos laberínticos (p.e.: nistagmo producido por cambios de temperatura en el CAE utilizando agua o aire mediante la prueba calórica; nistagmo producido por rotaciones de la cabeza mediante la prueba rotatoria). Comparando las diferencias en la intensidad de las respuestas entre ambos lados.
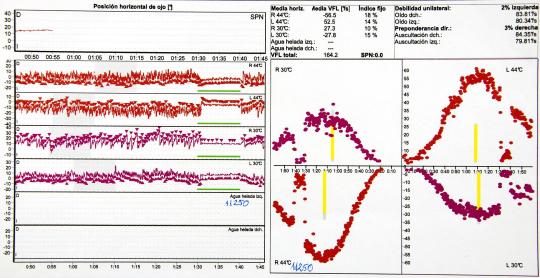
Además incluyen el estudio del nistagmo y del vértigo posicional provocado por cambios de posición de la cabeza mediante las pruebas posicionales. Estas pruebas se realizan mediante la video-nistagmografía (VNG) computarizada, técnica que utiliza microcámaras de video y programas informáticos que permiten el análisis y cuantificación de los movimientos oculares espontáneos, el de los movimientos oculares provocados por estímulos laberínticos y el de los movimientos oculares relacionados con el sistema visuo-oculomotor o pruebas visuo-oculomotoras.

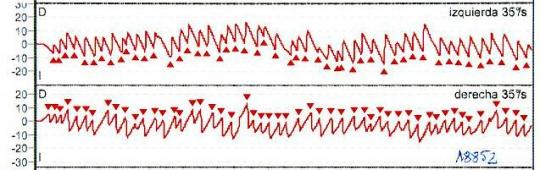
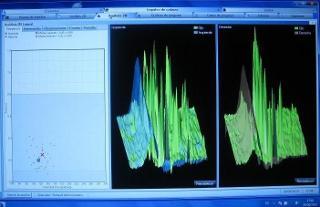
 vHIT (Video Head Impulse Test): prueba de impulso cefálico cuantificada
vHIT (Video Head Impulse Test): prueba de impulso cefálico cuantificada
El vHIT (Video Head Impulse Test) o prueba de impulso cefálico cuantificada, permite realizar la prueba clínica del impulso cefálico mediante una microcámara de video de alta velocidad y con la ayuda de giroscopios integrados y un sistema de registro comparar la velocidad del movimiento ocular con el de la cabeza. Ello permite cuantificar la relación entre ambos movimientos detectando diferencias anormales y además, registrar movimientos oculares anómalos que aparecen en pacientes con lesiones vestibulares.
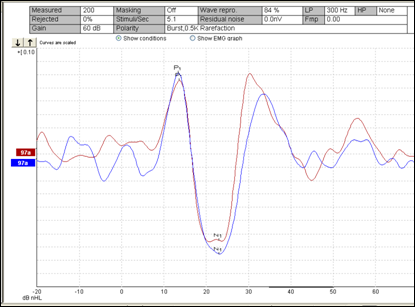
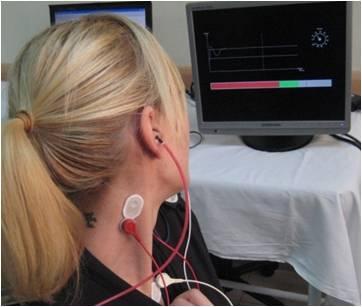
Potenciales evocados vestibulares miogénicos (PEVM)
Es una prueba reciente que complementa la información de las pruebas vestibulares convencionales, que estudian la función vestibular relacionada con el nervio vestibular superior, ampliándola al estudio de la función vestibular relacionada con el nervio vestibular inferior.
La prueba se basa en el registro de la actividad del músculo esternocleidomastoideo (localizado en el cuello) trasmitida a través del sáculo y del nervio vestibular inferior tras estimular el oído con un sonido intenso.

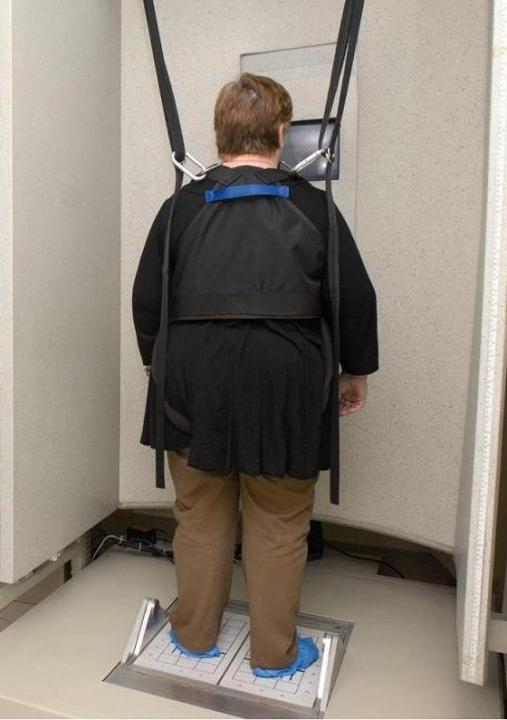
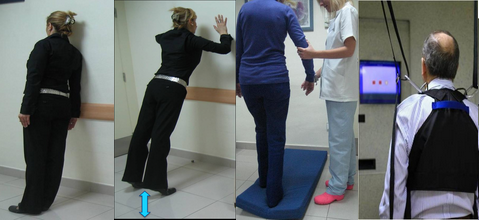
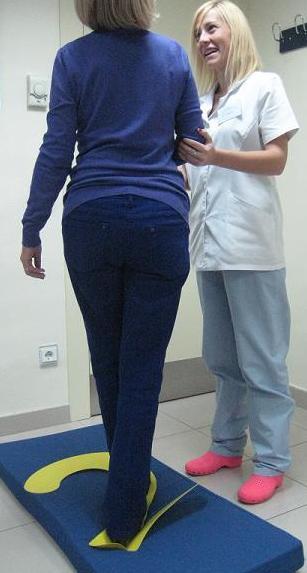
Posturografía dinámica computarizada
Permite medir el equilibrio de pie, cuantificando las oscilaciones y desviaciones corporales en diferentes condiciones que evalúan la contribución de los mecanismos vestibulares junto con los mecanismos visuales y somatosensoriales al mantenimiento del equilibrio.
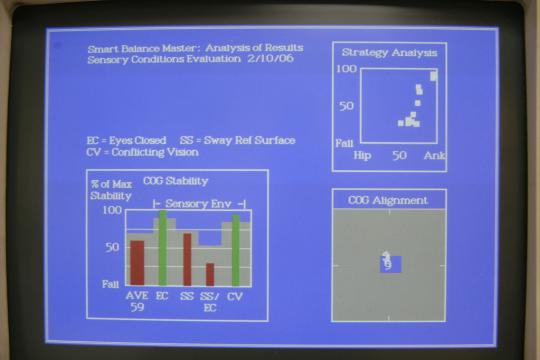
Además de medir la habilidad o capacidad para mantener el equilibrio de pie identificando el déficit funcional en pacientes con alteraciones del equilibrio, la posturografía dinámica (PD) es una prueba también útil para monitorizar la evolución de la alteración del equilibrio, ya sea espontánea o en respuesta a algún tratamiento.
Pruebas complementarias
El estudio de pacientes con vértigo puede ampliarse mediante pruebas o estudios complementarios cuando se consideran indicados, siendo las más frecuentes: la evaluación audiológica, los estudios mediante imagen o radiológicos y los análisis de laboratorio o analítica.
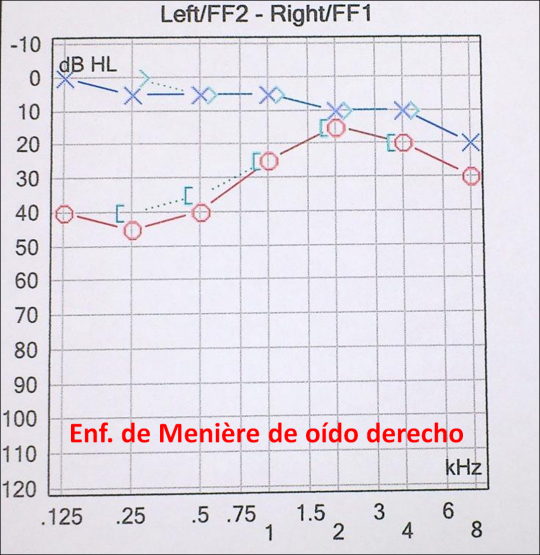
1. Evaluación audiológica
La evaluación audiológica incluye una serie de pruebas audiométricas que complementan las pruebas vestibulares ampliándolas al estudio de la audición (p.e.: audiometría tonal y verbal, potenciales evocados auditivos de tronco cerebral, etc.), siendo de gran ayuda para el diagnóstico de determinadas lesiones que afectan tanto a los órganos del equilibrio como a los de la audición (p.e.: enfermedad de Menière, neurinoma del nervio acústico, etc).
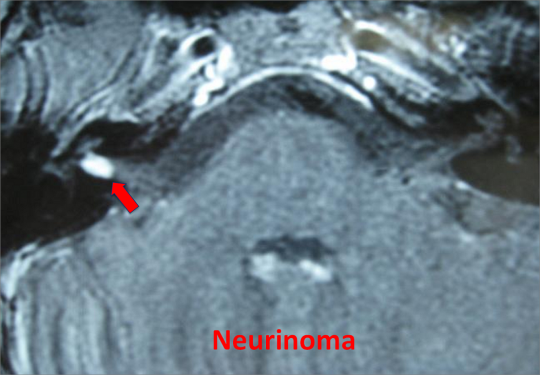
2. Estudios radiológicos
Los estudios mediante imagen o radiológicos, y en especial la resonancia magnética nuclear (RMN) y la tomografía axial computarizada (TAC) son de gran ayuda para el diagnóstico, ya sea confirmando la existencia de lesiones o excluyéndolas. La primera es especialmente útil para el estudio de pacientes con vértigo y se complementa con la segunda dependiendo de las características de las lesiones (p.e.: lesiones que afectan a las estructuras óseas del peñasco).
3. Analítica
La analítica incluye la posibilidad de realizar diversos análisis de laboratorio sobre todo en pacientes con factores de riesgo o especialmente predispuestos a presentar trastornos hematológicos, bioquímicos, inflamatorios, etc., que pueden alterar la función del sistema vestibular.
Valor diagnóstico de las pruebas vestibulares
El valor diagnóstico de las pruebas vestibulares se basa en que determinan el estado de la función vestibular (diagnóstico funcional), si ésta es normal o muestra alteraciones o deficiencias relacionadas con los síntomas por los que consulta el paciente y si dichos síntomas son susceptibles de mejorar mediante diversos tratamientos (p.e. rehabilitación vestibular).
Además, las pruebas vestibulares localizan la lesión (diagnóstico anatómico) en el sistema vestibular (p.e., laberinto, nervio vestibular, estructuras vestibulares cerebrales) y junto con las pruebas complementarias contribuyen a identificar la causa de dicha lesión (diagnóstico causal o etiológico) y a que su tratamiento sea lo más específico y eficaz posible.
Tratamiento del vértigo
Tratamiento del vértigo
Introducción
El tratamiento del vértigo puede resumirse en base al tratamiento general de los síntomas o tratamiento sintomático de un episodio brusco de vértigo y al tratamiento específico según el tipo de vértigo y las causas que lo producen.
Dependiendo de las características del vértigo y de su evolución las opciones de tratamiento pueden esquematizarse como sigue:
1.Tratamiento sintomático:
Episodio brusco de vértigo
Desequilibrio posterior a un episodio de vértigo
2. Tratamiento del tipo de vértigo y sus causas:
Vértigo espontáneo prolongado o persistente
Episodios de vértigo espontáneo intermitentes
Vértigo posicional
Tratamiento sintomático
El vértigo es un síntoma producido por una alteración vestibular que desequilibra la actividad espontánea entre ambos laberintos (generalmente por la disminución brusca de actividad en uno de ellos) y que suele acompañarse de malestar de estómago con náuseas, a veces vómitos, desequilibrio corporal y nistagmo (síndrome vertiginoso). El vértigo remite solamente cuando la actividad entre ambos sistemas vestibulares se reequilibra, ya sea porque la función vestibular laberíntica se recupera o porque, en caso contrario, dicha función se reequilibra o compensa por el cerebro (compensación vestibular). El desequilibrio puede persistir tras un episodio brusco de vértigo cuando la lesión vestibular periférica es irrecuperable, durante el periodo de tiempo que el cerebro tarda en compensar la actividad entre ambos sistemas vestibulares.
Episodio brusco de vértigo
El tratamiento general de un episodio brusco de vértigo intenso tiene por objeto eliminar la sensación de vértigo, prevenir los vómitos y recuperar un equilibrio normal con mínimos efectos secundarios sobre los mecanismos de compensación vestibular. Los fármacos utilizados para tratar el vértigo tienen un efecto predominantemente sedante sobre el sistema vestibular (sedantes vestibulares) y actúan a nivel de los neurotransmisores y neuronas vestibulares cerebrales reequilibrando la actividad entre ambos lados. Los fármacos utilizados para prevenir los vómitos (antieméticos) actúan tanto a nivel del centro cerebral del vómito como de los componentes periféricos en el mismo tracto gastrointestinal y a menudo se utilizan asociados con fármacos antivertiginosos.
Además, muchos antieméticos tienen acción sedante vestibular asociada y viceversa. El tratamiento de un episodio brusco no debe prolongarse más allá de la duración del vértigo, pues puede no ser efectivo para prevenir un nuevo episodio y tener efectos secundarios perjudiciales para la compensación vestibular.
Desequilibrio posterior a un episodio de vértigo
 Con frecuencia aparece desequilibrio posterior a un episodio de vértigo brusco y prolongado (p.e., varios días de duración), cuando la lesión vestibular laberíntica o en el nervio vestibular (lesiones periféricas) es irreversible o irrecuperable y la desigualdad de actividad entre ambos lados persiste. Dicha desigualdad desencadena espontáneamente mecanismos cerebrales que tienden a reequilibrarla o compensarla (compensación vestibular), para que la recuperación funcional sea lo más completa posible. Dicha compensación es estimulada, favorecida y acelerada por la actividad física; y es dificultada y retrasada, con el riesgo de que sea incompleta, por el reposo físico y los sedantes en general (p.e., sedantes vestibulares, tranquilizantes, etc.).
Con frecuencia aparece desequilibrio posterior a un episodio de vértigo brusco y prolongado (p.e., varios días de duración), cuando la lesión vestibular laberíntica o en el nervio vestibular (lesiones periféricas) es irreversible o irrecuperable y la desigualdad de actividad entre ambos lados persiste. Dicha desigualdad desencadena espontáneamente mecanismos cerebrales que tienden a reequilibrarla o compensarla (compensación vestibular), para que la recuperación funcional sea lo más completa posible. Dicha compensación es estimulada, favorecida y acelerada por la actividad física; y es dificultada y retrasada, con el riesgo de que sea incompleta, por el reposo físico y los sedantes en general (p.e., sedantes vestibulares, tranquilizantes, etc.).
Por ello, las primeras recomendaciones en el tratamiento del desequilibrio posterior a un episodio brusco de vértigo es interrumpir la administración de sedantes vestibulares y animar al paciente a recuperar su actividad física habitual lo antes posible (siempre en relación a la intensidad de los síntomas y al grado de movilidad que el paciente tolere). Además, movimientos repetidos de la cabeza, los ojos y el cuerpo permiten al cerebro recalibrar las relaciones entre la información visual, propioceptiva y vestibular favoreciendo la recuperación funcional. Dichos movimientos se enmarcan dentro de programas de rehabilitación vestibular, tratamiento que ofrece diferentes opciones dependiendo de cada caso en particular para estimular la compensación vestibular y favorecer que la recuperación funcional sea lo más rápida y completa, ya que existe un periodo crítico para ello.
Tratamiento del tipo de vértigo y sus causas
Los tipos más frecuentes de vértigo son: el vértigo espontáneo que persiste durante días, los episodios de vértigo espontáneo intermitentes o vértigo recurrente y los episodios de vértigo provocados por cambios de posición de la cabeza o vértigo posicional.
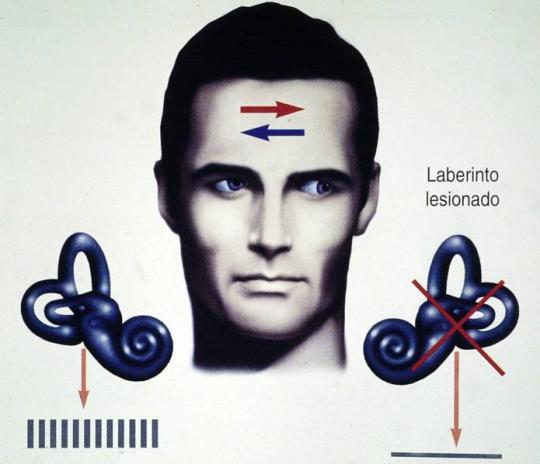
1.Vértigo persistente
El vértigo espontáneo que persiste durante días (vértigo persistente) suelen producirlo lesiones vestibulares irreversibles de un laberinto o del nervio vestibular, producidas a su vez por infecciones (p.e., laberintitis), alteraciones del riego sanguíneo (p.e., infarto laberíntico), traumatismos (p.e., fractura laberíntica), etc.
El tratamiento de este tipo de vértigo incluye el tratamiento sintomático del vértigo, el tratamiento del desequilibrio producido por la pérdida irreversible (parcial o total) de la función vestibular periférica y el tratamiento específico de la causa que lo produce.
Tras la fase de vértigo intenso, la recuperación del equilibrio depende de mecanismos cerebrales de compensación vestibular, por lo que el tratamiento sintomático del vértigo en estos pacientes no debe prolongarse evitando así que interfiera con el desarrollo de dicha compensación, la cual sí debe favorecerse y estimularse mediante la rehabilitación vestibular. Además, siempre que sea posible debe tratarse la causa del vértigo (p.e., tratar la infección en caso de laberintitis), realizar tratamiento preventivo de factores de riesgo que alteran el riego sanguíneo (p.e., diabetes, hipertensión arterial), etc.
Aunque el tratamiento de la causa del vértigo constituye un objetivo prioritario, su curación no implica necesariamente la recuperación de la función vestibular ya deteriorada, por lo que muy a menudo el tratamiento mediante rehabilitación vestibular puede ser fundamental para la recuperación del equilibrio.
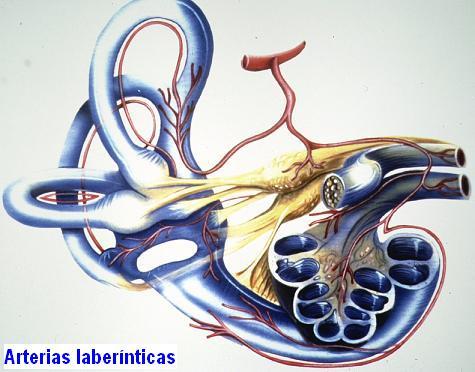 2. Vértigo recurrente: enfermedad de Menière
2. Vértigo recurrente: enfermedad de Menière
Los episodios de vértigo espontáneo recurrente los producen sobre todo alteraciones laberínticas (p.e., enfermedad de Menière), alteraciones del nervio vestibular (p.e., tumores benignos o neurinomas de pequeño tamaño del nervio acústico) y alteraciones mixtas que pueden afectar a los receptores laberínticos y/o a áreas cerebrales vestibulares (p.e., migraña, insuficiencia de riego cerebral).
Los episodios de vértigo pueden durar de minutos a horas y con frecuencia se acompañan de otros síntomas (p.e., síntomas auditivos, síntomas neurológicos).
Las causas más frecuentes de vértigo intermitente son la enfermedad de Menière y la migraña y su tratamiento médico incluye el tratamiento del episodio brusco y el tratamiento preventivo de nuevos episodios, con los cuales se consigue el control del vértigo en la mayoría de los casos.
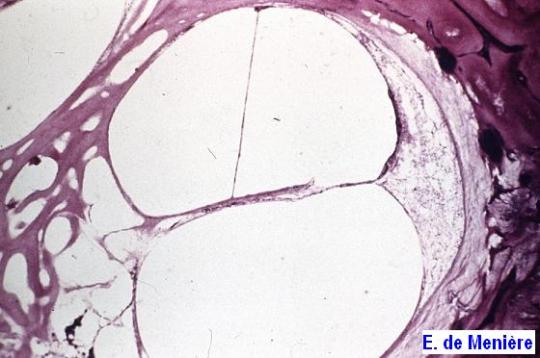 En la enfermedad de Menière, el vértigo puede persistir sin responder al tratamiento médico llegando a ser incapacitante en alrededor del 10% de los pacientes, en los que están indicadas otras formas de tratamiento, algunas orientadas a reducir el posible componente inflamatorio de la enfermedad, otras a reducir la presión producida por el exceso de endolinfa y, un último grupo, orientadas a reducir o anular la función de los receptores laberínticos.
En la enfermedad de Menière, el vértigo puede persistir sin responder al tratamiento médico llegando a ser incapacitante en alrededor del 10% de los pacientes, en los que están indicadas otras formas de tratamiento, algunas orientadas a reducir el posible componente inflamatorio de la enfermedad, otras a reducir la presión producida por el exceso de endolinfa y, un último grupo, orientadas a reducir o anular la función de los receptores laberínticos.
El grado de control del vértigo a largo plazo y el riesgo de deteriorar la audición, si ésta está conservada, determinan la selección de la técnica.
Existen diferentes tratamientos:
a) Terapia intratimpánica.
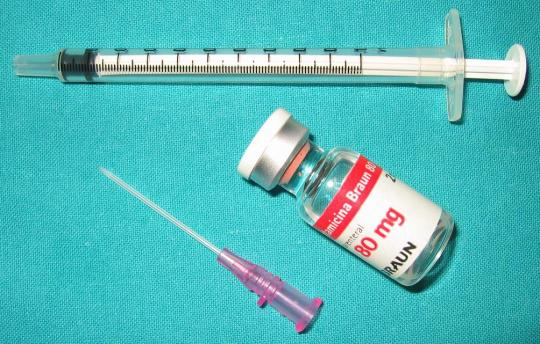 La administración de diversos medicamentos mediante inyecciones a través del tímpano sirve para tratar diferentes enfermedades del oído interno, con frecuencia la enfermedad de Menière, cuando el vértigo no se controla con tratamientos médicos convencionales, antes de recurrir al tratamiento quirúrgico. Los medicamentos utilizados son: los corticosteroides y la gentamicina. La inyección directa de estos fármacos al oído medio a través de la membrana timpánica se utiliza para lograr su difusión al oído interno.
La administración de diversos medicamentos mediante inyecciones a través del tímpano sirve para tratar diferentes enfermedades del oído interno, con frecuencia la enfermedad de Menière, cuando el vértigo no se controla con tratamientos médicos convencionales, antes de recurrir al tratamiento quirúrgico. Los medicamentos utilizados son: los corticosteroides y la gentamicina. La inyección directa de estos fármacos al oído medio a través de la membrana timpánica se utiliza para lograr su difusión al oído interno.
Los corticoesteroides se administran sobre todo para tratar la inflamación, fenómenos alérgicos y autoinmunitarios, utilizándose también para el tratamiento de la sordera brusca y de hipoacusias de origen inmunológico. La técnica se realiza con anestesia local sin requerir ingreso hospitalario.
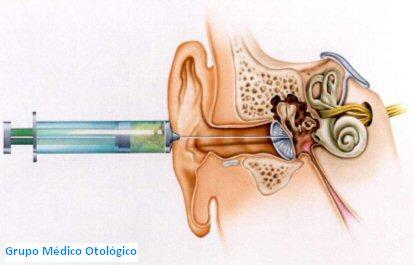 Mediante la inyección intratimpánica de gentamicina se lesionan los receptores vestibulares laberínticos reduciendo su función y probablemente contribuyendo a la disminución de la producción de endolinfa, decreciendo así el hydrops endolinfático, mecanismo que desencadena los síntomas en la enfermedad de Menière. Este tratamiento controla o mejora el vértigo en aproximadamente el 80 % de los casos a la vez que se conserva la audición en muchos de ellos, sin excluir el riesgo de hipoacusia en alrededor del 20%.
Mediante la inyección intratimpánica de gentamicina se lesionan los receptores vestibulares laberínticos reduciendo su función y probablemente contribuyendo a la disminución de la producción de endolinfa, decreciendo así el hydrops endolinfático, mecanismo que desencadena los síntomas en la enfermedad de Menière. Este tratamiento controla o mejora el vértigo en aproximadamente el 80 % de los casos a la vez que se conserva la audición en muchos de ellos, sin excluir el riesgo de hipoacusia en alrededor del 20%.
b) La cirugía del saco endolinfático
Reduce la presión en el espacio endolinfático producida por del acúmulo excesivo de endolinfa, mecanismo que produce los síntomas, mediante técnicas quirúrgicas que lo descomprimen o lo drenan (descompresión o drenaje del saco endolinfático), mejorando el vértigo en aproximadamente el 70% de los casos y conservando la audición. La cirugía suele realizarse con anestesia general a través de una incisión en la piel por detrás de la oreja identificando el saco endolinfático.
 c) La neurectomía vestibular
c) La neurectomía vestibular
Secciona el nervio vestibular, eliminando la función de los receptores laberínticos, obteniendo la desaparición completa del vértigo sin deteriorar la audición en casi el 100% de los casos. La técnica quirúrgica se realiza con anestesia general por detrás o por encima de la oreja seccionando el nervio vestibular en su trayecto dentro del cráneo.
d) La laberintectomía quirúrgica
Anula completamente la función vestibular eliminando el laberinto y consiguiendo la desaparición del vértigo en el 100% de los casos. La cirugía está indicada en casos en los que no existe audición y se realiza con anestesia general a través de una incisión en la piel por detrás de la oreja extirpando el laberinto.
Tanto tras la laberintectomía como en la neurectomía se produce vértigo intenso y posteriormente desequilibrio, ésto sucede durante el periodo de tiempo en que se desarrollan los mecanismos de compensación que reequilibran la función vestibular, debiendo estimularse lo antes posible con programas de rehabilitación vestibular para completar el tratamiento.
Vértigo posicional
 El vértigo posicional, sobre todo el vértigo posicional paroxístico benigno (VPPB) es la forma clínica más frecuente de vértigo y puede ser de causa desconocida o presentarse asociado a catarros de vías altas, traumatismos craneo-encefálicos y a infecciones víricas del nervio vestibular (neuritis vestibular).
El vértigo posicional, sobre todo el vértigo posicional paroxístico benigno (VPPB) es la forma clínica más frecuente de vértigo y puede ser de causa desconocida o presentarse asociado a catarros de vías altas, traumatismos craneo-encefálicos y a infecciones víricas del nervio vestibular (neuritis vestibular).
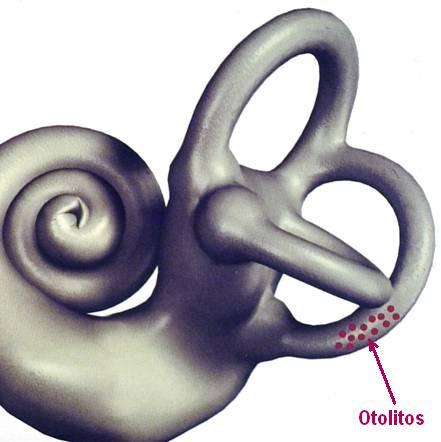
Estas causas favorecen el desprendimiento de otolitos (micropárticulas de carbonato cálcico) del utrículo, que se desplazan con los cambios de posición de la cabeza a los canales semicirculares provocando a su vez el desplazamiento de sus receptores, dando lugar al vértigo posicional. En la mayor parte de los casos las partículas se desplazan al canal semicircular posterior, con menor frecuencia al horizontal y excepcionalmente al superior.
El diagnóstico se realiza explorando los movimientos de los ojos producidos por movimientos de la cabeza, que sitúan los canales semicirculares en sus planos más sensibles a la fuerza de la gravedad. Ésto provoca el desplazamiento de los otolitos y de sus receptores, dando lugar al vértigo y a movimientos oculares relacionados con el canal semicircular afectado.
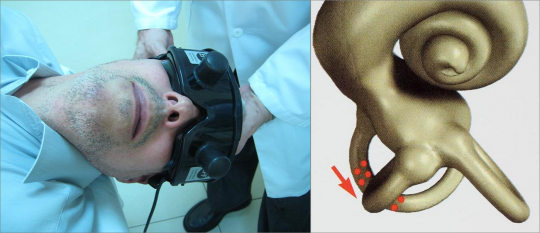 El VPPB remite espontáneamente en el 50% – 70% de los casos. Cuando persiste, el tratamiento se realiza mediante maniobras físicas de reposición que consisten en una secuencia de movimientos de la cabeza que van desplazando los otolitos desde el canal semicircular en el que se encuentran al utrículo de donde proceden, o bien los dispersan.
El VPPB remite espontáneamente en el 50% – 70% de los casos. Cuando persiste, el tratamiento se realiza mediante maniobras físicas de reposición que consisten en una secuencia de movimientos de la cabeza que van desplazando los otolitos desde el canal semicircular en el que se encuentran al utrículo de donde proceden, o bien los dispersan.
El tipo de maniobra y la secuencia de movimientos varía dependiendo del canal semicircular en el que se encuentran, obteniéndose la remisión del vértigo en alrededor del 85-90% de los casos. Las maniobras físicas de reposición constituyen una de las modalidades terapéuticas más efectivas para tratar el vértigo.
Tratamiento del desequilibrio
Tratamiento del desequilibrio y prevención de caídas
Introducción
Aunque el desequilibrio sin vértigo pueden producirlo lesiones vestibulares bilaterales es muy frecuente en personas de edad avanzada, en las que a menudo se relaciona con más de una causa o factor desencadenante que conllevan un aumento del riesgo de caídas.
 Tratamiento
Tratamiento
El tratamiento está relacionado con las causas que pueden producirlo y deben tenerse muy en cuenta las medidas preventivas para evitar los riesgos que el desequilibrio implica:
- La prevención (p.e. uso de fármacos ototóxicos con precaución ycontrolando las funciones vestibular y auditiva)
- Control de factores predisponentes (p.e.: pacientes polimedicados)
- Tratamiento causal (p.e.: laberintitis bacteriana, diabetes, déficit vitamínicos, enfermedades degenerativas, etc.)
- Rehabilitación (p.e.: rehabilitación vestibular y postural; fisioterapia; gimnasia de mantenimiento; etc.)
- Ayudas complementarias (p.e.: bastones y andadores)
- Estilo de vida (p.e.: pacientes con lesiones vestibulares bilaterales que conducen maquinaria pesada o trabajan en alturas pueden requerir hacer cambios en sus actividades; además, en general es conveniente caminar diariamente, practicar algún deporte, bailar, etc.)
- Medidas de seguridad (p.e.: luces piloto durante la noche, barras de seguridad en el baño, evitar superficies irregulares, prescindir de felpùdos y alfombras, etc., son medidas que evitan caídas innecesarias y sus consecuencias)
Rehabilitación
Rehabilitación vestibular y del equilibrio
La rehabilitación vestibular se basa en favorecer y estimular el desarrollo de mecanismos que compensan o corrigen las alteraciones de la orientación espacial y del equilibrio producidas por lesiones vestibulares periféricas permanentes o estables, mejorando así la calidad de vida de los pacientes.
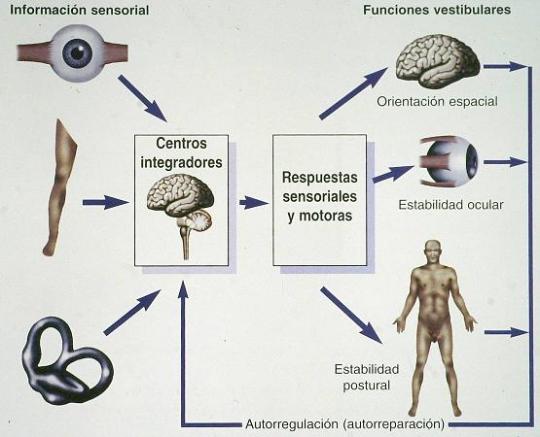 La orientación espacial y el equilibrio de nuestro cuerpo se realizan en relación a puntos de referencia u objetos del medio que nos rodea. Controlamos dichos puntos mediante una serie de receptores especializados que informan al cerebro de la posición y del movimiento de nuestro cuerpo en relación a dichos objetos, o bien, de la posición y del movimientos de estos en relación a nosotros. El sistema vestibular nos informa sobre la posición y movimientos de la cabeza en el espacio. Los sistemas visual y somatosensorial nos informan de la posición y movimiento del entorno y de los objetos en relación a nosotros. La información de los tres sistemas se complementa y puede incluso suplirse recíprocamente, siendo controlada por áreas del cerebro capaces de desarrollar mecanismos de autorregulación y de autorreparación.
La orientación espacial y el equilibrio de nuestro cuerpo se realizan en relación a puntos de referencia u objetos del medio que nos rodea. Controlamos dichos puntos mediante una serie de receptores especializados que informan al cerebro de la posición y del movimiento de nuestro cuerpo en relación a dichos objetos, o bien, de la posición y del movimientos de estos en relación a nosotros. El sistema vestibular nos informa sobre la posición y movimientos de la cabeza en el espacio. Los sistemas visual y somatosensorial nos informan de la posición y movimiento del entorno y de los objetos en relación a nosotros. La información de los tres sistemas se complementa y puede incluso suplirse recíprocamente, siendo controlada por áreas del cerebro capaces de desarrollar mecanismos de autorregulación y de autorreparación.
Estos mecanismos permiten mantener la orientación espacial y el equilibrio en circunstancias normales, adaptarse a circunstancias ambientales difíciles o conflictivas (p.e., viaje prolongado en barco), e incluso reparar o compensar las alteraciones de la orientación y del equilibrio producidas por lesiones vestibulares. La compensación vestibular puede desarrollarse de forma espontánea (p.e., pacientes con lesiones vestibulares unilaterales) y también mediante estímulos provocados que favorecen su desarrollo (p.e., rehabilitación vestibular).
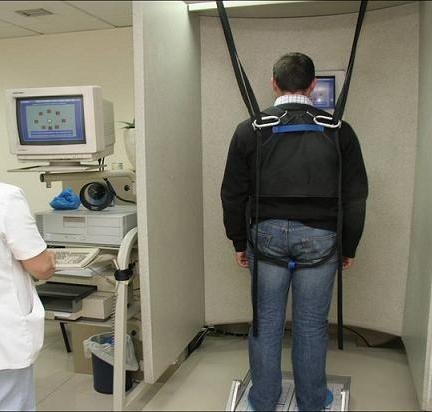 En pacientes con lesiones vestibulares, movimientos repetidos de la cabeza, los ojos y el cuerpo producen una señal sensorial errónea o contradictoria entre la información vestibular (alterada) y la información visual y somatosensorial, dando lugar a un conflicto sensorial que desencadena los síntomas (desorientación espacial, inestabilidad, desequilibrio, vértigo, etc.). La provocación intencionada y reiterada del conflicto sensorial estimula el desarrollo de mecanismos cerebrales de adaptación y reaprendizaje que corrigen la señal errónea modificando las características de la información vestibular y recalibrándola con la de los sistemas visual y somatosensorial. Ello da lugar a la disminución o desaparición de los síntomas, a lo que contribuyen también mecanismos de habituación generados por la simple provocación reiterada de dichos síntomas. Estos movimientos de la cabeza, los ojos y el cuerpo se enmarcan dentro de programas de ejercicios de rehabilitación vestibular y del equilibrio, tratamiento que ofrece múltiples opciones dependiendo de cada caso en particular para que la recuperación sea rápida y completa, siendo recomendable iniciarla lo antes posible.
En pacientes con lesiones vestibulares, movimientos repetidos de la cabeza, los ojos y el cuerpo producen una señal sensorial errónea o contradictoria entre la información vestibular (alterada) y la información visual y somatosensorial, dando lugar a un conflicto sensorial que desencadena los síntomas (desorientación espacial, inestabilidad, desequilibrio, vértigo, etc.). La provocación intencionada y reiterada del conflicto sensorial estimula el desarrollo de mecanismos cerebrales de adaptación y reaprendizaje que corrigen la señal errónea modificando las características de la información vestibular y recalibrándola con la de los sistemas visual y somatosensorial. Ello da lugar a la disminución o desaparición de los síntomas, a lo que contribuyen también mecanismos de habituación generados por la simple provocación reiterada de dichos síntomas. Estos movimientos de la cabeza, los ojos y el cuerpo se enmarcan dentro de programas de ejercicios de rehabilitación vestibular y del equilibrio, tratamiento que ofrece múltiples opciones dependiendo de cada caso en particular para que la recuperación sea rápida y completa, siendo recomendable iniciarla lo antes posible.
Las opciones incluyen además de la rehabilitación mediante ejercicios físicos, la rehabilitación instrumental mediante equipos que generan estímulos y condiciones que favorecen y aceleran la compensación vestibular y la rehabilitación del equilibrio (p.e, generando estímulos visuales, condiciones de realidad virtual, etc.).
Opciones y programas
Las opciones en las que puede aplicarse la rehabilitación para el tratamiento de las alteraciones de la orientación espacial y del equilibrio de origen vestibular son muy variadas. Desde un punto de vista práctico y por la elevada frecuencia con que se presentan en la clínica diaria describiremos de forma resumida las lesiones vestibulares unilaterales y bilaterales. En ocasiones las lesiones vestibulares no están tan bien definidas o son el resultado de alteraciones mixtas, o bien se asocian a otras de origen no vestibular que también influyen sobre la orientación y el equilibrio, dando lugar a que el diagnóstico y el tratamiento puedan ser más complejos.
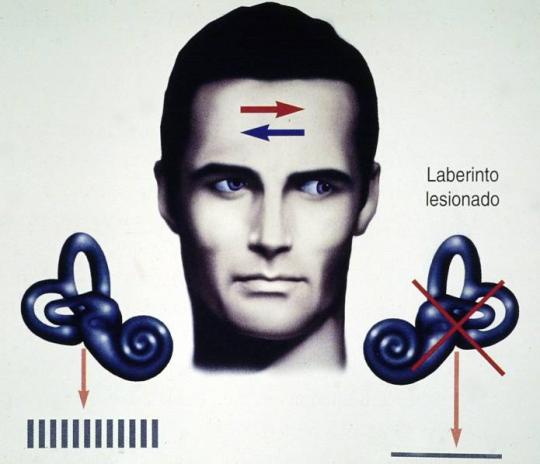 Lesiones vestibulares unilaterales: adaptación vestibular
Lesiones vestibulares unilaterales: adaptación vestibular
Se caracterizan porque la función vestibular es asimétrica estando disminuida o anulada en un lado. Tras la fase aguda, poco después de producirse la lesión, se desencadenan mecanismos cerebrales deadaptación vestibular cuyo objetivo es recuperar la simetría funcional entre ambos lados durante los movimientos de la cabeza, desarrollándose más rápido y de forma más completa en unos pacientes que en otros. Por ello los síntomas en estos pacientes pueden variar siendo frecuentes en general las sensaciones de inestabilidad-desequilibrio y visión borrosa producidas por giros de la cabeza, intolerancia al movimiento en general y/o a determinados estímulos visuales, con o sin inestabilidad y desequilibrio. Los síntomas pueden presentarse de forma aislada o asociados, y desencadenarse en determinadas circunstancias (p.e.: escaleras, superficies inestables, etc.), siendo las características de los mismos uno de los objetivos fundamentales a tratar.
Está ampliamente demostrado que la recuperación de la función vestibular durante los movimientos de la cabeza requiere estímulos visuales y movimientos del cuerpo y de la cabeza. Los programas de ejercicios de rehabilitación para tratar la recuperación de lesiones vestibulares unilaterales tienen por objeto estimular los mecanismos de adaptación vestibular y están diseñados en relación a los objetivos que se resumen:
 1) Reequilibrar la actividad funcional entre ambos sistemas vestibulares mediante ejercicios que pongan de manifiesto la asimetría entre ambos para que sea identificada y corregida por el cerebro;
1) Reequilibrar la actividad funcional entre ambos sistemas vestibulares mediante ejercicios que pongan de manifiesto la asimetría entre ambos para que sea identificada y corregida por el cerebro;
2) Disminuir los síntomas asociados a movimientos de la cabeza mediante ejercicios de habituación que provoquen dichos síntomas;
3) Mejorar la estabilidad de la mirada modificando y ampliando los recursos del sistema visual mediante movimientos oculares de búsqueda y seguimiento visual de objetos en diferentes circunstancias; y,
4) Mejorar la estabilidad postural y el equilibrio mediante ejercicios que estimulen la contribución conjunta de los sistemas vestibular, visual y somatosensorial.
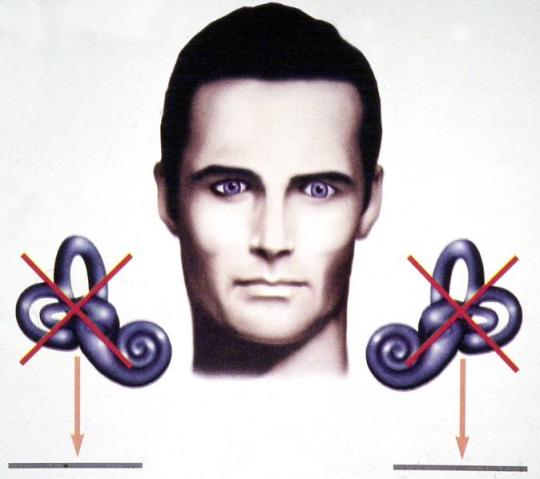 Lesiones vestibulares bilaterales: mecanismos de substitución
Lesiones vestibulares bilaterales: mecanismos de substitución
Se caracterizan por la pérdida bilateral de la función vestibular por la ausencia total o parcial de respuestas vestibulares a los movimientos de la cabeza y en consecuencia en la ausencia de movimientos oculares compensatorios producidos por ellos. Es característico el desequilibrio intenso de pié y al andar que se hace más patente con ojos cerrados, en la oscuridad y al caminar sobre superficies irregulares e inconsistentes (el equilibrio de estos pacientes depende de una información visual y somatosensorial adecuadas); además, con frecuencia los objetos del entorno se mueven o vibran al andar resultando, por ejemplo, difícil leer rótulos publicitarios al caminar por la calle, siendo necesario detenerse para ello.
Los programas de rehabilitación diseñados para pacientes con pérdida total de la función vestibular bilateral se basan en estimular mecanismos de sustitución de dicha función y en instruir al paciente sobre las limitaciones de la ausencia total de función vestibular en determinadas circunstancias. Los objetivos de dichos programas se resumen a continuación:
1) Estimular mediante ejercicios específicos para ello, el uso de información sensorial alternativa de origen visual y somatosensorial para mantener la orientación y el equilibrio;
2) Desarrollar mecanismos alternativos de origen visual y cervical para el mantenimiento de la estabilidad ocular;
3) ejercitar y proporcionar al paciente pautas para mejorar su situación en aquellas circunstancias en las que no disponga de información sensorial alternativa (visual y somatosensorial) o en las que ésta será imprecisa; y,
4) prevenir sobre los riesgos que la ausencia de función vestibular implica (p.e.: caídas) y sobre los procedimientos para evitarlos o disminuirlos.